Arzneimittelpreise
Der Preis eines Arzneimittels ist nicht gleichzusetzen mit seinem Wert für den Patienten.
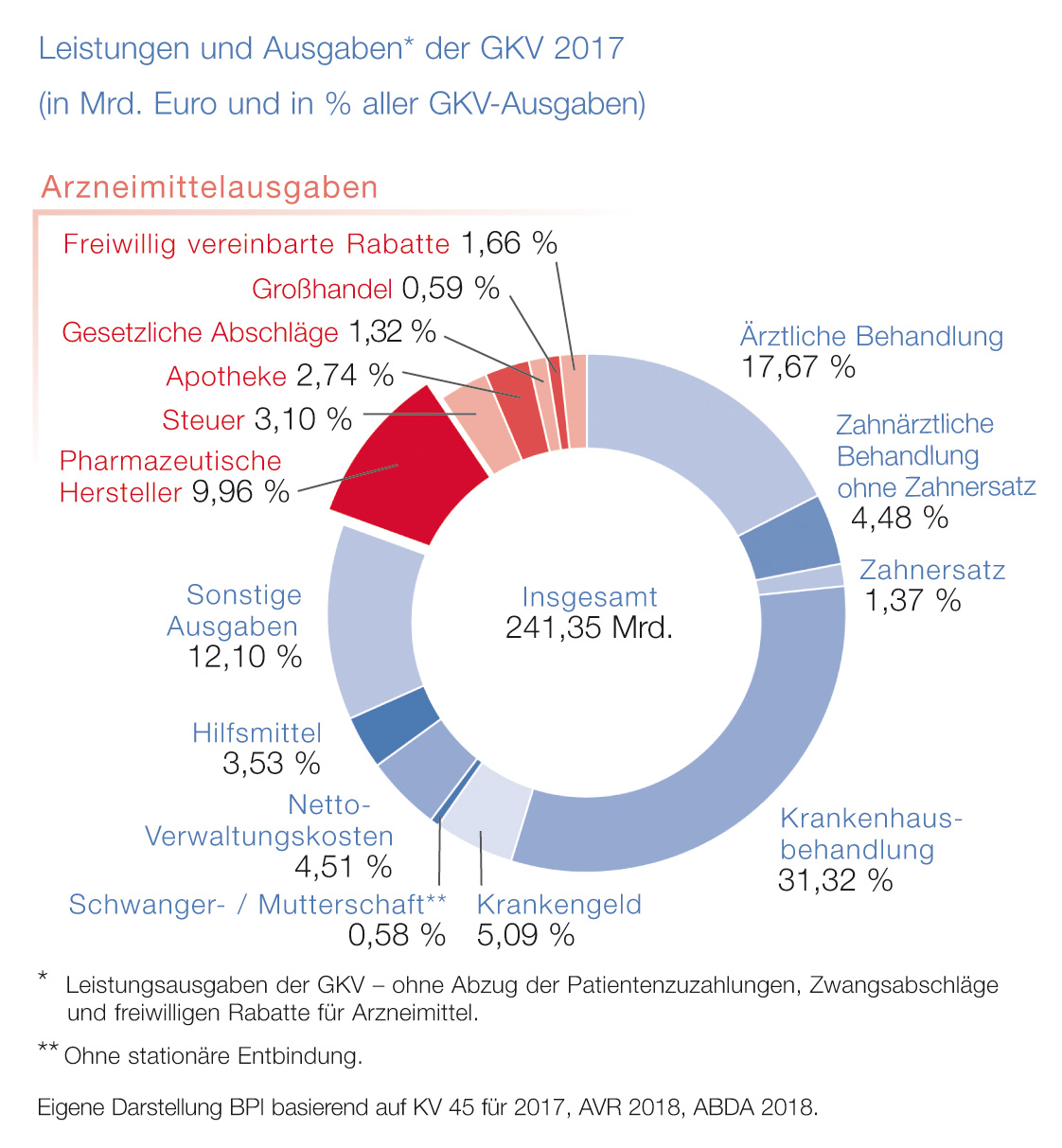
Die pharmazeutische Industrie stellt für rund 10 Prozent der GKV-Ausgaben die gesamte ambulante Arzneimittelversorgung zur Verfügung.
Statt dass die Krankenkassen ihre Zusage einlösen und die Einsparungen aus den Arzneimittel-Abschlägen für Impfprogramme aufwenden, wird das Geld der Versicherten lieber in den großen Sparstrumpf gesteckt. Erstmals haben die gesetzlichen Krankenkassen mehr als 20 Milliarden Euro auf der hohen Kante, wie die GKV-Daten des Bundesgesundheitsministeriums (BMG) für das erste Halbjahr 2018 offenlegen. Gleichzeitig zeigen Abrechnungsdaten der Kassenärztlichen Vereinigungen, dass sich in der Saison 2016/17 nur knapp 35 Prozent der Personen ab 60 Jahre impfen ließen. Die Zielvorgaben der Europäischen Union für eine Impfquote von 75 Prozent bei älteren Personen werden in Deutschland weit verfehlt.
Wie entsteht der Arzneimittelpreis?
Die Preisbildung bei verschreibungspflichtigen RX-Arzneimitteln ist komplex. Das liegt schon allein daran, dass der Verkäufer, das Pharmaunternehmen, gar nicht direkt mit dem Endkunden, dem Patienten, handelt. Zwischengeschaltet sind die Großhändler, bei gesetzlich Versicherten die Krankenkassen (privat Versicherte gehen in Vorleistung und reichen die Rechnung ein), die die medizinischen Leistungen bezahlen sowie die behandelnden Ärzte und die Apotheker, die die Arzneimittel ausgeben. Dazu kommen regulatorische Eingriffe des Staates, der vor allem die Kosten der Versorgung im Blick hat.
Was bestimmt den Preis eines Arzneimittels?
Bei neuen, noch patentgeschützten Arzneimitteln – so genannten Originalpräparaten – legt der Hersteller zunächst einen Listenpreis fest, den die Krankenkassen ein Jahr lang erstatten. Innerhalb dieses Jahres muss der Hersteller auf Basis vorheriger Studien zeigen, ob das Medikament besser ist, als vergleichbare ältere Mittel. Auf Basis dieser frühen Nutzenbewertung wird anschließend zwischen Hersteller und Krankenkassen ein Erstattungspreis verhandelt, der nach dem 1. Jahr gilt. Wenn man sich hier nicht auf einen Preis einigen kann, entscheidet eine Schiedsstelle darüber.
Für einen Teil der Arzneimittel, haben die Krankenkassen einen bestimmten Betrag fixiert, den sie bei einer ärztlichen Verschreibung bezahlen. Diese Festbeträge sind Höchstbeträge für die Erstattung von Arzneimitteln durch die Krankenkassen. Zusätzlich kann jede Krankenkasse mit pharmazeutischen Unternehmen weitere Rabatte oder Preisnachlässe aushandeln. Apotheker sind dann dazu angehalten, das Arzneimittel abzugeben, über das die Krankenkasse einen Rabattvertrag geschlossen hat.
Lediglich verschreibungsfreie Arzneimittel (OTC – Over the counter), also Medikamente, die man ohne Rezept in der Apotheke kaufen kann, haben im Gegensatz zu verschreibungspflichtigen (RX) Medikamenten keine regulierten Preise. Sie werden in der Regel auch nicht von der Krankenkasse bezahlt, sondern die Kosten vom Patienten selbst getragen. Bei den OTC, die etwa 15 % des Umsatzes in der Apotheke ausmachen, bestimmt in erster Linie der Markt den Preis.
Wer bekommt was vom Kuchen?
Gut 222 Milliarden Euro haben die gesetzlichen Krankenkassen insgesamt in die Versorgung der Versicherten investiert. Etwa 16 Prozent der Ausgaben entfallen auf Arzneimittel und davon rund 8 Prozent auf die pharmazeutische Industrie.
Kostendämpfung ist kein Allheilmittel für eine zukunftssichere Gesundheitsversorgung. So sind trotz vielfältiger gesetzgeberischer Maßnahmen in den vergangenen Jahren Lieferengpässe weiterhin ein Problem.
Eine Ursache für Lieferengpässe ist die Rabattvertragspraxis zwischen Krankenkassen und Pharmaunternehmen. Den Vorschlag der Industrie im Pharmadialog, Rabattvertragsausschreibungen jenseits der Impfstoffe verpflichtend an mindestens drei Bieter zu vergeben, hat die Politik leider bisher nicht aufgegriffen. Hier besteht dringender Handlungsbedarf, den auch die Gesundheitsministerkonferenz an das BMG formuliert hat: Die Länder haben den Preisdruck und die Rabattverträge der Kassen als klare Mitursachen für Lieferengpässe ausgemacht. Das BMG ist nun aufgerufen, die Notwendigkeit gesetzlicher Änderungen oder anderer Maßnahmen zu prüfen.
Wir bringen mehr Sachlichkeit in die Debatte um Arzneimittelpreise. So zeigen die Analysen der BPI Pharma-Daten, dass die Einsparungen etwa durch Zwangsabschläge seit 2010 auf rund 16 Mrd. Euro kumulieren. In 2016 und 2017 betrug allein diese Belastung der Industrie jeweils rund 1,7 Mrd. Euro. Fakt ist: In 2017 lagen die Kassenersparnisse aus Rabattverträgen erstmals knapp über vier Milliarden Euro. Fast 1,6 Mrd. Euro wurden durch AMNOG-Erstattungsbeträge eingespart. Laut BMG-Statistik ist seit vier Jahren das Wachstum des Gesamtausgabenanstiegs bzw. seit drei Jahren der Ausgabenanstieg für Arzneimittel leicht rückläufig.
Fast ein Drittel der AMNOG-pflichtigen Arzneimittel sind in Deutschland nicht oder nicht mehr verfügbar. Bei AMNOG-Arzneimitteln mit hohem Zusatznutzen gibt es Versorgungslücken. Das sind die Ergebnisse eines vom Bundesverband der Pharmazeutischen Industrie (BPI) in Auftrag gegebenen Gutachtens. Der AMNOG-Check des BPI belegt, dass durch Nicht-Einführung und Marktaustritte von Arzneimittel-Innovationen in Deutschland den Patienten immer weniger Therapiealternativen zur Verfügung stehen. So hat sich die Verfügbarkeit von europäisch zugelassenen Arzneimittel-Innovationen im Zeitraum 2011 bis 2015 von 98,5 % auf 82 % verringert. Die Marktaustritte haben sich bis 2016 auf 27 erhöht. Der AMNOG-Check zeigt, dass hierzulande inzwischen fast ein Drittel der von der EMA zugelassenen AMNOG-fähigen Präparate nicht oder nicht mehr verfügbar ist
Wir fordern die Rückkehr von einer primär kostengetriebenen Versorgung zu einer auf den Patienten zentrierten Versorgung. Hierzu muss vor allem die Frühe Nutzenbewertung wieder auf ihr eigentliches Ziel zurückgeführt werden. Sie ist die Basis für Preisverhandlungen, soll aber patientenindividuelle Verordnungsfähigkeit nicht einschränken. Ordnungspolitische Zumutungen von ausufernden Rabattverträgen bis zum Preismoratorium gestalten und fördern das Gesundheitssystem von morgen nicht, sondern gefährden es. Die Summe der restriktiven Markteingriffe führt inzwischen dazu, dass zunehmend wichtige patentfreie Produkte, beispielsweise in der Krebs- oder Antibiotikatherapie, vorübergehend oder nicht mehr zur Verfügung stehen. Auch Innovationen verlassen immer wieder den deutschen Markt, wodurch unseren Patienten eine oft wichtige Therapiealternative fehlt, gerade bei chronischen Indikationen.